Признаки щитовидной железы при беременности. Лечение щитовидной железы при беременности
Беременность — один из самых радостных периодов в жизни женщины, однако, не всегда он проходит так гладко, как хотелось бы. Для вынашивания малыша в материнском организме происходят колоссальные изменения, и самая глобальная перестройка происходит в щитовидной железе. Меняется и сама структура органа, и соотношение продуцируемых ею гормонов. Возможна ли беременность при щитовидной железе, когда её показатели отличаются от нормы в ту или иную сторону?
Щитовидная железа является частью эндокринной системы человека. Находится орган в области шеи на её передней поверхности, по форме сильно смахивая на бабочку — у него тоже есть два крыла и перешеек между ними.
Главные клетки щитовидной железы называются тириоцитами, они отвечают за выработку гормонов Т4 — тироксина и Т3 — трийодтиронина. Роль этих гормонов в организме человека весьма велика: они регулируют все виды обмена и большинство процессов роста и созревания клеток, органов и тканей. При беременности материнские гормоны принимают непосредственное участие в тех же процессах у плода, поэтому их роль существенно возрастает в этот период! При условии их достаточной концентрации в крови беременной женщины возможно нормальное развитие всех ключевых систем у плода.
Гормоны щитовидной железы содержат в себе йод, что говорит об ещё одной их важной функции — сбор и хранение йода в организме. Содержащиеся в железе С-клетки вырабатывают кальцитонин, регулирующий обмен кальция в организме.
Щитовидная железа: планирование беременности
Нарушения функции щитовидной железы могут повлиять на скорость полового созревания женщины в ту или иную сторону, стать причиной нарушения менструального цикла, ановуляции, бесплодия или невынашивания беременности.
У женщин заболевания щитовидной железы встречаются примерно в 15 раз чаще, чем у мужчин, потому в процессе планирования беременности или уже во время лечения бесплодия необходимо убедиться в отсутствии патологий. Для этого достаточно проведения обычной лабораторной диагностики, а именно анализа крови на гормоны щитовидной железы.

Анализ щитовидной железы при беременности
Независимо от того, планирует ли женщина беременность, или уже находится в положении, ей необходимо подготовиться к сдаче анализа крови на гормоны щитовидной железы. Сложного ничего нет, всего несколько рекомендаций:
- Анализ сдаётся натощак, потому последний приём пищи до забора крови должен состояться за 12 часов. В этот интервал допустимо пить только обычную воду.
- Лучше прийти в клинику заранее, чтобы немного отсидеться и отдышаться.
- Вечером накануне анализа нельзя употреблять спиртные напитки, что в принципе недопустимо как во время беременности, так и при её планировании.
- Курение, от которого тоже необходимо отказаться уже на этапе планирования беременности, недопустимо за час до сдачи анализа.
- Накануне недопустимо употребление гормональных таблеток, так как они могут сильно исказить результат.
- В день перед анализом нельзя проходить ЭКГ, УЗИ, рентгенологическое исследование или физиотерапевтические процедуры.

Гормоны щитовидной железы при беременности: какие сдавать
Поскольку гормоны щитовидной железы при беременности имеют непосредственное влияние на её течение и развитие плода, то соответствующий анализ крови обязательно должна сдавать каждая будущая мама при постановке на учёт. В лаборатории проверяют уже известные нам гормоны Т3 и Т4. Тиреотропный гормон ТТГ практически всегда остаётся в рамках нормы, а объясняется это тем, что у беременных повышено содержание соматотропина, который, в свою очередь, обладает стимулирующим воздействием на ТТГ.
При патологии щитовидной железы её гормоны исследуются ежемесячно посредством забора крови, а также назначаются дополнительные исследования при необходимости.

УЗИ щитовидной железы при беременности
В ряде случае бывает недостаточно анализа крови на гормоны, и тогда врач может назначить УЗИ щитовидной железы.
Показатели этого исследования дают представления об изменениях со стороны паренхимы — группы клеток органа, о размерах самого органа. Во время беременности щитовидная железа немного увеличивается, и если такое увеличение произошло не более, чем на 16%, и не сказывается на функциях органа, то никакие меры не предпринимаются. Сама паренхима должна быть при этом однородной структуры.
Если при исследовании посредством ультразвуковой диагностики были выявлены узлы, уплотнения и другие образования в щитовидной железе, то необходима консультация эндокринолога и дополнительные обследования.
Никакой специальной подготовки со стороны пациентки УЗИ не требует. Во время процедуры беременная укладывается на спину, это не опасно, поскольку всё исследование не превышает 15-ти минут. На шею наносится специальный гель, который способствует проведению ультразвуковых норм и выведению на монитор чёткой картинки.

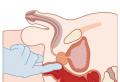
Пункция щитовидной железы при беременности
Тонкоигольная аспирационная биопсия — ТИАБ, или пункция щитовидной железы позволяет получить клетки патологического очага для тщательного лабораторного исследования. Такой метод диагностики даёт возможность изучить строение узлов, в которых клетки эпителия железы преобразовались в раковые.
Пункция представляет собой прокол кожи передней поверхности шеи, подкожно-жировой клетчатки и ткани щитовидной железы, который проводится под тщательным контролем УЗИ, с последующим забором необходимого для изучения материала.
Такой вид исследования проводится в следующих случаях:
- Выявление образований диаметром свыше 1 см с помощью УЗИ или методом простой пальпации.
- Выявление образований диаметром менее 1 см, если при этом посредством УЗИ было установлено перерождение клеток в раковые, или женщина проживает в районе, который подвергался радиационному облучению, например.
Процедура считается безопасной, и в случае необходимости её могут проводить у маленьких детей, а также у женщин во время беременности или в период лактации.

Влияние щитовидной железы на беременность
Щитовидная железа во время беременности увеличивается, разрастается паренхима, отвечающая за его функции. Вследствие гормоны начинают вырабатываться в большем количестве, до 50%.
У плода процесс закладки собственной щитовидной железы происходит с 12 по 17 неделю беременности, и после этого она уже может сама синтезировать важные гормоны. Однако вследствие небольших размеров органа, гормонов не хватает, и потому их источником, как и источником йода, по прежнему служит щитовидная железа будущей мамы.

Нормы щитовидной железы при беременности
Нормальное функционирование щитовидной железы и выработка достаточного количества гормонов имеет важное значение как для организма будущей мамы, так и для плода. Весь первый триместр развитие всех органов и систем происходит, помимо всего прочего, под влиянием гормонов Т3 и Т4 беременной женщины.
После того, как формируется собственная щитовидная железа у плода, ключевое значение по-прежнему имеют именно материнские гормоны. Ответственность за синтез йода на протяжении всей беременности лежит на щитовидной железе будущей мамы, потому потребность этого микроэлемента возрастает со 150 мкг до 250 мгк в сутки во время гестации.

Патология щитовидной железы и беременность
При дефиците йода и гормонов Т3 и Т4 в материнском организме у неё развивается заболевание, которое носит название гипотиреоз.
Если повышены гормоны щитовидной железы при беременности, то развивается гипертиреоз, и такое состояние вызывает целый ряд проблем как у беременной женщины, так и у её будущего малыша. Чаще всего такое состояние характерно для первого триместра, когда максимально влияние щитовидной железы на ход беременности в целом. В основном такая реакция является вариантом нормального течения гестации, она проходит самостоятельно и не требует лечения. Тогда говорят о транзиторном или временном тиреотоксикозе беременности.
Тем не менее, в частных случаях возможно развитие заболевания, которое носит название болезнь Грейвса или Базедова, и она уже требует безотлагательного лечения.
Любые отклонения от нормы функционирования щитовидки могут быть чреваты осложнениями, но существуют современные способы компенсации и стабилизации для каждого состояния.

Беременность при гипотиреозе щитовидной железы
При гипотиреозе наблюдается пониженное содержание гормонов щитовидки в организме, а также дефицит йода.
Если заболевание развивается во время беременности, то врач может выявить его по некоторым признакам:
- постоянная утомляемость, слабость, вялость;
- прибавление в весе сверх нормы;
- нарушение аппетита;
- сонливость;
- плохая концентрация внимания, рассеянность;
- ухудшение состояния кожи, волос и ногтей;
- появление отёков, в частности, в районе лица и голеней;
- пониженное артериальное давление;
- возникновение одышки;
- осиплость голоса.
При выявлении дефицита гормонов Т3 и Т4 врач назначает заместительную гормональную терапию. Если гипотериоз был установлен ещё на этапе планирования беременности, то только с помощью поступления необходимых гормонов извне можно восстановить гормональный баланс, и уже после этого становится возможным зачатие и успешное вынашивание малыша.
Если зачатие уже произошло, а гипотиреоз по каким-то причинам не был установлен, и, соответственно, вовремя не была назначена гормональная терапия, то беременность и роды при заболеваниях щитовидной железы могут быть сильно осложнены:
- выкидыш;
- преждевременные роды;
- гибель плода в утробе матери;
- развитие серьёзных пороков у малыша: глухота, слепота, умственная отсталость в развитии.
Вот почему так важно сдать необходимый анализ крови и посетить эндокринолога на этапе планирования беременности или хотя бы на её ранних сроках.
Для профилактики развития гипотиреоза врачи рекомендуют включить в свой рацион в меру йодированной соли, морепродукты и молоко, мясо и сушёный инжир.

Повышенный уровень щитовидной железы при беременности: гипертиреоз
Как уже говорилось, в большинстве случаев, гипертиреоз — это нормальное явление, в основном проходящее самостоятельно. Иногда гиперфункция всё же может быть патологией.
Распознать гиперфункцию щитовидной железы можно по следующим признакам:
- снижение веса;
- существенное повышение температуры;
- повышенная раздражительность, перевозбудимость;
- повышение артериальное давления;
- учащённое сердцебиение;
- тремор рук;
- расширение глазных щелей, блеск в глазах;
- возможны нарушения со стороны желудочно-кишечного тракта — нарушение аппетита, боли в животе, диарея.
Если вовремя не диагностировать гипертиреоз, последствия будут такими же плачевными, как и при гипотиреозе:
- развитие гестоза со всеми вытекающими последствиями;
- преждевременные роды;
- недостаточный вес новорождённого малыша;
- развитие тяжёлых пороков.
Лечение гипертиреоза направлено на подавление функции щитовидной железы, и здесь надо быть предельно осторожным, ведь ни в коем случае нельзя затрагивать железу у плода. Потому врач выбирает препараты, не способные проникать через плацентарный барьер. Крайне редко встаёт вопрос о хирургическом удалении части железы. Это возможно только во втором триместре беременности при адекватной оценке степени риска и возможного нанесения ущерба организму будущей матери и плода.
Иногда развитие заболевания щитовидной железы может протекать с развитием крупных узловых образований, которые в случае достижения определённого размера становятся заметны невооружённым глазом. При правильной коррекции уровня гормонов в крови у женщины эти узлы не опасны, но такая беременность ведётся под строгим контролем опытного врача-эндокринолога. Если узлы достигают размера более 4 см, то ставится вопрос о хирургическом удалении железы, но только не во время беременности. В этот период речь о проведении операции ведётся только тогда, когда сдавливается трахея.
Очень редко при беременности встречается такое заболевание, как тиреотоксикоз. При этом сама железа остаётся прежних размеров, но концентрация уровня гормонов в крови превышает нормативные показатели. Симптомы и лечение при этом такие же, как при гипертиреозе.
Не просто диагностировать гипертиреоз, и главная сложность заключается в том, чтобы отличить физиологическую активность работы железы от патологической. Как правило, для установления заболевания врачи назначают анализ крови на гормоны и УЗИ щитовидной железы.

Щитовидная железа после беременности
Сонливость, слабость, психологический дискомфорт у молодой мамы довольно часто списывают на послеродовую депрессию. Однако, такие симптомы могут возникать на фоне нарушения работы щитовидной железы после родов. В этом случае речь идёт о тиреоидите, который диагностируют у каждой 20-ой женщины в первый год после появления на свет её малыша.
Во время беременности иммунная система ослабевает своё воздействие с тем, чтобы антитела не атаковали новоиспечённого жильца в утробе у матери. После родов она восстанавливается, порой в очень резкой форме. Антитела производятся в большом количестве и начинают атаковать собственные клетки. Тогда помимо щитовидной железы страдают и другие органы.
Послеродовой тиреоидит, ПРТ, таким образом, является следствием излишней активности работы собственного иммунитета. В группе риска находятся, в частности, женщины с диабетом I типа и уже имеющие в своём анамнезе данное заболевание.
Тиреоидит может протекать как гипотиреоз, гипертиреоз, либо же гипертиреоз, перетекающий в гипотиреоз.
В гипертериозной стадии лечение, как правило, не требуется. Могут лишь назначить бета-блокаторы, нормализующие сердцебиение. При гипотериозной стадии назначаются тиреоидные препараты, безопасные для новорождённого крохи.

Беременность после удаления щитовидной железы
Беременность без щитовидной железы возможна только через два года после операции по её удалению. За это время происходит реабилитация и восстановление гормонального баланса у женщины.
Женщине с удалённой железой придётся всю жизнь находиться на гормонах, и в том числе во время гестации. В этом случае планирование беременности необходимо как никогда, с обязательной консультацией у эндокринолога. Он будет наблюдать женщину вплоть до родоразрешения.
Может не раз встать вопрос о прерывании беременности, но следует помнить, что хороший психологический настрой у будущих родителей и грамотное лечение у хорошего специалиста поможет добиться желаемого результата и произвести на свет здорового малыша!

Проблемы щитовидной железы при беременности: итоги
Зачать, выносить и родить здорового малыша можно и с патологиями щитовидной железы, и даже при её полном отсутствии после хирургического вмешательства. Самое главное — это планирование своей беременности с опытным и грамотным специалистом, а также правильный психологический настрой супругов и их огромная вера в светлое будущее!
Заболевания щитовидной железы и беременность: видео
В нормальных условиях во время беременности происходит усиление функции щитовидной железы и повышение выработки тиреоидных гормонов, особенно в первой половине беременности, ранние ее сроки, когда не функционирует щитовидная железа плода.
Тироидные гормоны во время беременности имеют значение для развития плода, процессов его роста и дифференцировки тканей. Они влияют на развитие легочной ткани, миелогенеза головного мозга, оссификацию.
В последующем, во второй половине беременности, избыток гормонов связывается с белками и переходит в неактивное состояние.
Щитовидная железа плода начинает функционировать сравнительно рано - на 14-16 неделе, и к моменту родов полностью сформирована функциональная система гипофиз - щитовидная железа. Тиреотропные гормоны гипофиза не проходят плацентарный барьер, но тиреоидные гормоны свободно проходят от матери к плоду и обратно через плаценту (тироксин и трийодтиронин ).
Наиболее часто во время беременности встречается диффузный токсический зоб (от 0,2 до 8%), обязательными симптомами которого является гиперплазия и гиперфункция щитовидной железы.
Во время беременности представляет определенные трудности оценка степени нарушения функции щитовидной железы при ее патологии и гиперактивность щитовидной железы, связанную с беременностью.
При диффузном токсическом зобе отмечается увеличение общего свободного тироксина, более высокое содержание связанного белком йода. Обычно больные жалуются на сердцебиение (на ЭКГ синусовая тахикардия, повышенный вольтаж, увеличение систолических показателей), утомляемость, нервозность, нарушение сна, чувство жара, повышенное потоотделение, тремор рук, экзофтальм, увеличение щитовидной железы, субфебрилитет. При диффузном токсическом зобе в первой половине беременности на фоне повышенной активности функции щитовидной железы у всех женщин отмечается обострение заболевания, во второй половине беременности в связи с блокадой избытка гормонов у части больных с легкой степенью тиреотоксикоза наступает улучшение.
Но у большинства больных улучшение не наступает, а в срок 28 недель в связи с гемоциркуляторной адаптацией - увеличение ОЦК, минутного объема сердца - может наступить сердечно-сосудистая декомпенсация: тахикардия до 120-140 ударов в минуту, нарушение ритма по типу мерцательной аритмии, тахипное.
У беременных с токсическим зобом течение беременности наиболее часто (до 50%) осложняется угрозой прерывания беременности, особенно в ранние сроки. Это связано с избытком тиреоидных гормонов, которые нарушают имплантацию, плацентацию - отрицательно влияют на развитие плодного яйца.
Вторым по частоте осложнением течения беременности при тиреотоксикозе является ранний токсикоз беременных, причем развитие его совпадает с обострением тиреотоксикоза, протекает тяжело и плохо поддается лечению, в связи с чем беременность приходится часто прерывать. Поздние токсикозы беременных возникают реже, доминирующим симптомом является гипертензия; течение ПТБ очень тяжелое и плохо поддается лечению.
В родах может часто возникать декомпенсация ССС, а в послеродовом и раннем послеродовом периодах - кровотечения. Поэтому в родах необходимо тщательно следить за состоянием ССС, в послеродовом и раннем послеродовом периодах применять профилактику кровотечений.
В послеродовом периоде также часто наблюдается обострение тиреотоксикоза - сердцебиение, слабость, общий тремор, усиление потоотделения. Резкое обострение в послеродовом периоде тиреотоксикоза требует: 1) лечения мерказалило м, а так как он проходит через молоко к плоду и отрицательно влияет на его - 2) подавление лактации.
Лечение токсического диффузного зоба при беременности - очень ответственная задача. Только в 50-60% при тиреотоксикозе легкой степени можно получить достаточный терапевтический эффект от применения йодистых препаратов, в частности дийодтирозина, на фоне диеты, богатой витаминами, и седативных средств (валериана, пустырник). Лечение мерказалилом опасно из-за его повреждающего действия на органогенез щитовидной железы плода - опасность развития гипотиреоза у плода-новорожденного.
Поэтому при диффузном токсическом зобе средней тяжести и узловом зобе показано прерывание беременности. Однако, если женщина не согласна на прерывание беременности, остается хирургический метод лечения, который наиболее безопасен (меркузалилом нельзя лечить). Производить операцию во время беременности необходимо в срок 14 недель, так как ранее производство операции увеличивает частоту прерывания беременности.
Нарушение функции щитовидной железы у беременных неблагоприятно влияет на плод и развитие ребенка - при тиреотоксикозе в 12% у новорожденных выявляются признаки гипотиреоза, так как избыток материнских тиреоидных гормонов тормозит развитие тиреотропной функции гипофиза и функции щитовидной железы у плода. У новорожденных этой группы наблюдаются: сухая и отечная кожа, пергаментность костей черепа, постоянно открытая ротовая щель, утолщенный язык, мышечный гипотонус и гипорефлексия, замедленная перистальтика кишечника и наклонность к запорам. При этом почти в 50% потребовалась заместительная терапия тиреоидными гормонами.
Тактика акушер-гинеколога и эндокринолога при ведении беременных с диффузным и узловым токсическим зобом следующая: госпитализация в ранние сроки до 12 недель для обследования и решения вопроса о возможности вынашивания беременности, тем более, что в этот период возникают осложнения, специфические для беременности (токсикоз и угроза прерывания). Беременность противопоказана при средней тяжести течения диффузного зобы и узловом зобе, если женщина не намерена оперироваться в срок 14 недель. Беременность возможно вынашивать только при легкой степени тиреотоксикоза диффузного зоба и положительном лечении дийодтирозином. Постоянное наблюдение акушер-гинеколога и эндокринолога позволит выявлять осложнения беременности и оценит эффект лечения тиреотоксикоза. При малейших осложнениях показана госпитализация. Роды проводят в специализированном роддоме (областном) с контролем за ССС и кардиотропной терапией, профилактикой кровотечения в последовом и послеродовом периодах. Дети передаются под наблюдение педиатра-эндокринолога.
Сочетание гипотиреоза и беременности
Подобное состояние наблюдается сравнительно редко, так как в подобных значительно повреждается репродуктивная функция - бесплодие. Гипотиреоз - заболевание, обусловленное снижением поступления в организм тиреоидных гормонов. Выраженные формы гипотиреоза называются микседемой, при атиреозе развитивается кретинизм.
По приказу МЗ СССР № 234 все формы гипотиреоза являются показанием для прерывания беременности, так как высок риск получения поврежденных детей и высока перинатальная смертность.
Некомпенсированный гипотиреоз, если наступает беременность, приводит к прерыванию ее, а в случае рождения плода - неполноценные дети: аномалии развития головного мозга, тяжелейшие расстройства функции щитовидной железы, болезнь Дауна, в дальнейшем задержка умственного развития. В сочетании с высокой перинатальной смертностью, конечно, это непроизводительные экономические затраты общества на репродукцию.
Гипотиреоз может быть врожденным (наиболее опасный для беременности, так как вызывает тяжелейшие перинатальные осложнения) и приобретенный - после оперативного вмешательства на щитовидной железе церебрально-гипофизарного происхождения.
Течение беременности при гипотиреозе осложняется тяжелой формой ПТБ в форме эклампсии и сопровождается высокой материнской смертностью, внутриутробной гибелью плода, особенно при некомпенсированном гипотиреозе. Даже при субкомпенсированной форме гипотиреоза резко возрастает частота прерывания беременности.
Беременные с гипотиреозом жалуются на вялость, сонливость, снижение памяти, сухость кожи, выпадение волос, ломкость волос, упорные запоры. Отмечается бледность и отечность кожи, брадикардия, повышенное содержание холестерина в крови.
Во время беременности, особенно во второй ее половине, отмечается некоторое улучшение течения гипотиреоза. Это связано с повышением активности функции щитовидной железы плода (опасно для него!) и поступление плодовых тиреоидных гормонов в организм матери. Это опасно для плода, так как раннее включение функции щитовидной железы приводит к ее истощению в последующем.
Берменность возможно вынашивать при вторичном гипотиреозе после операции на щитовидной железе при условии его компенсированного течения под влиянием специфической терапии. Адекватная заместительная гормональная терапия осуществляется тиреоидином или комбинацией тиреоидина и трийодтиронина . Во второй половине беременности дозу нужно несколько снизить, но не отменять. Беременную наблюдают акушер-гинеколог и эндокринолог. Госпитализировать при любых осложнениях беременности. При врожденных формах гипотиреоза беременность противопоказана из-за рождения неполноценных детей (возможность хромосомных аберраций).
Заболевания надпочечников и беременность
Функциональная роль гормонов коры надпочечников во время беременности разнообразна. Они участвуют в обменных и адаптационных механизмах во время беременности и в родах, принимают роль в синтезе половых стероидных гормонов, развитии легких, печени, поджелудочной железы, мозга.
Во время беременности у женщины повышается функция коры надпочечников, о чем свидетельствует появление стрий , задержка На и жидкости, гипертензия - повышение сосудистого тонуса.
Надпочечники у плода формируются и начинают функционировать раньше других эндокринных желез - еще в первом триместре в 10-11 недель. Для синтеза кортикостероидов плод использует плацентарный прогестерон. Как уже отмечалось выше, кортикостероиды влияют на формирование тканей и органов у плода (в частности, легких, головного мозга, печени, поджелудочной железы, сердца). Кроме того, в надпочечниках плода происходит синтех дегидроэпиандростерона - предшственника для биосинтеза эстриола в плаценте, этот гормон обеспечивает оптимальное функционирование маточно-плацентарной системы.
Плацента проходима в зависимости от концентрации для кортикостероидов. Поэтому при нарушении функции надпочечников у матери возникают не только осложнения самой беремнности, но и осложнеия в формировании в первую очередь надпочечников у плода, осложнения в развитии его.
Беременность в сочетании с болезнью или синдромом Иценко-Кушинга
В патогенез болезни Иценко-Кушинга имеет значение повышенная выработка кортикотропин-релизинг-фактора гипоталамусом, приводящая к повышенной продукции гипофизом АКТГ, а это в свою очередь вызывает гиперплазию коры надпочечников и увеличение синтеза кортикостероидов. Избыток кортикостероидов и обуславливает клинику заболевания. Заболевание может быть вызвано нарушением ункциональных отношений в системе гипоталамус - гипофиз - надпочечник, либо базофильной аденомой гипофиза, которая встречается почти в 5?% всех случаев болезни Иценко-Кушинга.
Синдром Иценко-Кушинга возникает при опухолях коры надпочечников - глюкостеромы или глюкоандростеромы , а также опухоли других органов, продуцирующих АКТГ-подобные вещества. Синдром Иценко-Кушинга вызывается и развивается при длительном лечении кортикостероидами.
При болезни и синдроме Иценко-Кушинга повышенная продукция
(пропущены 2 страницы?)
На фоне хронической надпочечниковой недостаточности могут возникать кризы острой надпочечниковой недостаточности, вызванные инфекцией, интоксикацией, психической травмой, хирургической травмой, беременностью и родами. В клинике криза ведущими являются нарастающая дегидратация, сосудистый коллапс, нарушение функции почек.
В лечении хронической надпочечниковой недостаточности главное в заместительной терапии стероидными гормонами: глюкокортикоидного действия - дексаметазом и тримациолом - и минералокортикоидного действия - типа дезоксикортикостерона ацетата (ДОКСА). Гидрокортизон, преднизалон, преднизон - препараты в основном глюкокортикоидного действия, но в минимальной степени обладающие минералокортикоидными свойствами.
До применения стероидных гормонов беременность у больных с хронической надпочечниковой недостаточностью встречалась редко и сопровождалась высокой материнской смертностью из-за криза.
В связи с применением стероидных гормонов возможность наступления беременности увеличилась, так как восстанавливается генеративная функция. Кроме того, большую группу составляют женщины, которые до анступления беременности длительно лечились стероидными гормонами по поводу экстрагенитальных заболеваний, что приводит к снижению функции коры надпочечников. Возросло число женщин после двухсторонней адреналэктомии. Все это увеличивает контингент беременных с хронической надпочечниковой недостаточностью. Во время беременности и особенно в родах и послеродовом периоде может легко развиться криз острой почечниковой недостаточности, особенно при неадекватной заместительной гормональной терапии или при латентно, скрыто протекающей хронической надпочечниковой недостаточности.
Наиболее вероятна опасность криза: 1) в ранние сроки беременности; 2) в родах; 3) в раннем послеродовом периоде.
В ранние сроки беременности повышается потребность в гормонах надпочечников, кроме того, у больных хронической надпочечниковой недостаточностью нередко присоединяется ранний токсикоз, который нарушает электролитный обмен, вызывает дегидратацию, гипогликемию, гипохлорению, которые и обуславливают криз.
В родах - максимальные энергетические затраты в относительно короткий промежуток времени требует повышенного количества кортикостероидов.
В раннем послеродовом периоде опасность заключается в удалении плода и плаценты, так как они представляют гормонально активный комплекс, продуцирующий стероиды. Кроме того, усиленный диурез после родов на протяжении первых суток приводит к введению из организма воды и солей.
В указанные критические сроки необходимо особое внимание и наблюдение за беременной и увеличение заместительной гормональной терапии.
Во второй половине беременности отмечается некоторое улучшение хронической надпочечниковой недостаточности, что связано с участием плода в выработке кортикостероидов и влиянии гормонов плаценты - прогестерона и плацентарного лактогена.
Течение беременности при хрронической надпочечниковой недостаточности часто осложняется ранним токсикозом беременных, что связано с нарушением обменных процессов. Поздние токсикозы могут быть обусловлены передозировкой стероидных гормонов. При передозировке гормонов может наступать пролонгирование беременности на 10-12 дней.
При ведении беременности следует учитывать критические сроки, опасные кризами острой надпочечниковой недостаточности, а также возможными оперативными вмешательствами в родах, что требует проведения адекватной заместительной гормональной терапии. При заместительной гормональной терапии необходим контроль за состоянием больной, ее весовой прибавкой, АД, содержанием сахара в крови, экскрецией 17-КС и 17-ОКСР .
В первой половине берменности назначают преднизалон 10-15 мг в сутки и ДОКСА 5 мг в/м через 2 дня; во второй половине берменности преднизалон уменьшают на 5 мг и отменяют ДОКСА. Диета должна быть богата витаминами, особенно С - до 1 г в сутки. Хлорид натрия - 10 г в сутки при ограничении калия. В родах с начала их назначают гидрокортион до 75 мг, ДОКСА 5 мг и под контролем за состоянием повторяют через 5-6 часов. При снижении АД ниже 110/70 дозу увеличивают. В/в капельно вводится 500 мл 5% хлорида натрия с 1 мл 0,6% корглюкона и 10 мл 5% витамина С. При планируемом оперативном родоразрешении назначают гидрокортизон за сутки по 50 мг 3 раза, утром в день операции в/м 75 мг гидрокортизона, в ходе операции в/в капельно 75-100 мг гидрокортизона на физиологическим растворе.
В первые сутки после родов терапия такая же, как и в родах. Передозировка гормонов проявляется проходящей гипертонией, отеками, диспепсией. В последующем в послеродовом и послеоперационном периодах дозу гормонов постепенно снижают под контролем АД, 17-КС, 17-ОКС. На 3-4-й день - гидрокортизон 50 мг 3 раза и ДОКСА 5 мг; 5-6-й день - гидрокортизон 50 мг 2 раза и преднизалом 10-15 мг; 7-8-й день - гидрокортизон 50 мг и преднизалон 10-15 мг. В дальнейшем переходят на фиксированные дозы преднизалона, применяемые ранее. В связи с высокой чувствительностью к инфекции назначают антибиотики широкого спектра, лактация нежелательна и опасна (из-за нагрузки и возможности мастита).
Прерывание беременности опасно развитием криза, поэтому при хронической надпочечниковой недостаточности прерывание беременности производится по строгим показаниям (акушерским), наиболее безопасно прерывание до 12 недель с применением усиленной стероидной терапии.
У детей, рожденных матерями с хронической надпочечниковой недостаточностью, может развиться адреналовая недостаточность в первые сутки жизни, которая преходяща и обусловлена ответом на подавляющее действие больших доз стероидных гормонов, применяемых в родах. Выражается это к эксикозе, коллапсе, дыхательной недостаточности. Им назначают гидрокортизон по 5-7,5 мг в/м 2 раза в день, изотонический раствор хлорида натрия и глюкозы. Доза гидрокортизона снижается, и к 5-6-му дню состояние ребенка нормализуется.
Беременные с хронической надпочечниковой недостаточностью наблюдаются акушер-гинекологом и эндокринологом. Беременность разрешается вынашивать только при адекватной заместительной терапии в умеренных дозах, так как значительные дозы кортикостероидов приводят к уменьшению массы головного мозга, легких, печени, поджелудочной железы, сердца, надпочечников и увеличению гипофиза, в последующем - к надпочечниковой недостаточности.
Следует отметить, что возможность встречи со скрытыми формами хронической надпочечниковой недостаточности в последнее время возрастает в связи с широким применением стероидных гормонов при различных заболеваниях, при этом развивается снижение функции коры надпочечников. Это проявляется во время беременности в критические сроки кризами острой надпочечниковой недостаточности.
В заключение следует отметить, что эндокринная патология в сочетании с беременностью требует особой осторожности при решении вопроса о возможности вынашивания беременности. Очень высока опасность передачи эндокринного заболевания от матери к плоду в эмбриоорганофункциогенезе по принципу “орган - к органу”.
В составе эндокринной системы организма человека, самой крупной периферической железой внутренней секреции является щитовидная железа (glandula thyroidea).
- морская капуста, в том числе и сушеная;
- пресноводная рыба;
- морская рыба;
- печень трески;
- морепродукты;
- говядина;
- курица;
- молочные продукты;
- любые овощи и фрукты;
- любая зелень;
- гречневая крупа, овсянка;
- семена тыквы;
- семена подсолнечника;
Тем не менее принимать биодобавки необходимо только , который диагностирует увеличение щитовидки при беременности.
Признаки заболевания щитовидной железы
При пониженной функции щитовидной железы эндокринологом ставится диагноз «гипотериоз», но существует еще и – гиперфункция (повышенная активность) щитовидки.
Причем, этими патологиями женщина может страдать и до наступления беременности, что понижает ее шансы забеременеть. В легкой степени болезнь опасности для репродуктивных функций не представляет – женщина может родить здорового ребенка.
Увеличение гормонов щитовидной железы при беременности и ее увеличение в первом триместре чаще всего не требует особой терапии и может самостоятельно пройти. Этот период врачи называют «транзиторным» (быстро проходящим) тиреотоксикозом.
Но важно помнить, в отличие от временного тиреотоксикоза, острое может нанести серьезный вред здоровью:
- Гипотериоз (микседема) – может привести к самопроизвольному прерыванию беременности, гибели плода, мертворождению или рождению ребенка с нарушениями развития (уродства, глухонемота, умственная отсталость, карликовость). Основные симптомы болезни – , хриплый голос (), храп, слабость, сонливость, резкое снижение массы тела. У больной наблюдается отечная желтушная кожа, «опухшие» веки, отсутствие мимики. Осложнение гипотериоза может привести к летальному исходу.
- Гипертиреоз или () – приводит к нарушению работы всех органов в организме женщины, что приводит к угрозе отслоения плаценты или выкидышу. Ребенок может родиться с серьезными нарушениями работы сердечно – сосудистой системы, органов пищеварения, задержкой развития. Малышу грозит врожденный зоб. При гипертиреозе щитовидная железа у беременных женщин из-за отечности создает , что приводит к постоянному дискомфорту и раздражению голосовых связок. Основные симптомы, это отечные веки, озноб, тахикардия, повышенный аппетит и потливость. Наряду с повышением аппетита, больная страдает постоянной тошнотой и рвотой.
- Болезнь Грейвса () – гормоны щитовидной железы при беременности с большей силой способствуют выработке антител к клеткам собственного организма, поэтому болезнь Грейвса относится к аутоиммунным заболеваниям. В результате у пациентки развивается зоб, увеличиваются клетки глазниц. Будущей роженице грозит отслойка плаценты, гипертензия, анемия, тиреотоксический криз.
- Зоб узловой (коллоидный) – часто возникает во второй половине беременности. Узлы в тканях железы имеют размеры от 1 до 4 см, которые в большом количестве вырабатывают гормоны. Такая щитовидка во время беременности сильно , что часто требует оперативного вмешательства.
В послеродовой период, когда наступает процесс восстановления организма роженицы, иммунные клетки , разрушающие ткани щитовидной железы.
Такая патология (тиреоидит послеродовой) считается редкой и встречается у 4% молодых мам. Но если были проблемы с щитовидкой и дородовом периоде, то вероятность заболевания после родов составляет 70%.
Клиническая картина заболевания неярко выражена и обуславливается нервозностью, незначительным и учащенным сердцебиением. Если не обращать внимания на эти симптомы и списывать их на послеродовую депрессию, то они могут привести к тяжелой форме заболевания.
Причины возникновения заболевания
Подробно изучив вопрос совокупности работы желез внутренней секреции, можно понять причину развития заболеваний эндокринной системы.
Главная причина возникновения патологии – гипотиреоза, это сбой работы аутоиммунной системы в организме беременной, который возник на фоне дефицита гормонов, за их выработку отвечают железы внутренней секреции.
Болезнь возникает если:
- в организм не поступает йод в достаточном количестве;
- организм подвергся воздействию радиации;
- разрушены ткани щитовидной железы, что понижает синтез гормонов;
- было частичное операционное удаление тканей;
- мозг подвержен воспалительным процессам, что нарушает выделение тиреотропина;
- были травмы и кровопотери, при которых мог разрушиться гипофиз.
В другом случае при, гипертиреозе, когда гормон щитовидной железы повышен при беременности – причинами дисфункции в 90% случаев является перенесенная болезнь Грейвса.
Вирусные воспаления в щитовидной железе могут привести к деструктивным изменениям в ее клетках (уплотнениям), что является причиной повышенной выработки гормонов. Гипертиреоз может также возникнуть из-за воспаления гипофиза и аденоме щитовидки.
Диагностика заболеваний
Диагноз устанавливается специалистом на основе клинических признаков заболевания в организме женщины. Врач всегда обратит внимание на увеличение щитовидной железы при беременности, и узлов, задает вопросы об общем самочувствии, о наличии хронических и генетических заболеваний, были ли проблемы на фоне гормональной дисфункции, какой пациентка ведет образ жизни, где работает, какой у нее рацион питания, насколько давит щитовидка.
При беременности наиболее информативный диагноз ставится на основании:
- (в том числе и биохимического), который выявляет количественные показатели гормонов – тироксина и тиреоглобулина и определяет концентрацию (повышенную или пониженную) антител к тиреоглобулину и тиреодной пероксидазе (ферменту, окисляющий йод и способствующий образованию Т3 и Т4) .
- Венозного анализа крови (коагулограммы), определяющего свертываемость крови.
- (УЗИ), выявляющего точные размеры, расположение границ и внутреннее состояние щитовидки и ее оболочки.
- (магнитно-резонансной томографии) – более детально показывающей как функционирует щитовидка у беременных, начиная с шестого месяца. Главная особенность результата исследования – состояние кровообращения в органе.
- (пункционной), которая назначается при подозрении на – для .
- Электрокардиографии (ЭКГ), которая показывает характерное для патологии щитовидки аритмическое состояние сердца больной – тахикардию, брадикардию, мерцательную аритмию.
По результатам лабораторных и диагностических исследований эндокринолог проконсультирует пациентку о принятии необходимых мер, даст рекомендации о , объяснит, и назначит лечение.
Лечение щитовидки во время беременности
Терапию проводит врач-эндокринолог совместно с гинекологом. В большинстве случаев щитовидка у беременных женщин лечится с целью устранения последствий развития пороков у будущего ребенка.
При тяжелом состоянии женщины, специалисты рекомендуют прерывание беременности. являются базовыми в терапии патологических явлений в работе щитовидной железы, все остальные методы несут вспомогательную функцию.
Лечение гипотиреоза характеризуется восполнением йода в организме, устранением воспаления щитовидной железы и всех желёз внутренней секреции.
Поскольку заболевание вызывает дисфункцию основных внутренних органов беременной то наряду с основной терапией, назначаются щадящие препараты:
- кардиопротекторы и гликозиды – для лечения сердечно-сосудистой системы;
- седативные — для нормализации нервной системы;
- – для восстановления иммунитета.
При лечении гипотериоза успешно применяется прием антитиреоидных препаратов (снижают выработку гормонов). Врачом выписываются лекарства, успокаивающие нервную систему и нормализующие сердечную деятельность.
Если патология несет аутоиммунный характер, то возможен прием глюкокортикоидов – гормонов, обладающих противовоспалительными, антиаллергенными, иммунорегулирующими и антистрессовыми свойствами. Важно усиленное питание из-за сильной потери массы тела. Женщине назначается рацион с содержанием продуктов повышенной калорийности.
При легких формах заболевания врачи прогнозируют благоприятный исход без ущерба здоровью малыша. Но каждая женщина, которая мечтает стать мамой, должна знать, что лучше проводить профилактику и проверять состояние работу своего организма еще при планировании зачатия малыша.
Ведь на ранних сроках можно даже не почувствовать никаких симптомов – болезнь способна протекать в скрытой форме, что особо опасно для мамы и малыша. Поэтому, если вам даже показалось, чуть-чуть давит щитовидка при беременности, то это важный сигнал, который посылает вам организм.
Каждая третья женщина репродуктивного возраста имеет заболевания щитовидной железы. Как показывает практика, требуют особенного наблюдения со стороны специалистов. Какие же заболевания щитовидки могут пагубно повлиять на вынашивание малыша? Что делать женщинам, чтобы выносить здорового ребенка без вреда для своего здоровья?
Функции щитовидной железы
Щитовидка - это не главный орган в организме человека, но при этом любой ее сбой может привести к серьезным последствиям. Щитовидная железа представляет собой небольшой орган, но очень важный. Важность состоит в том, что щитовидка вырабатывает такой необходимый для правильной работы всех органов гормон, он влияет на обменные процессы, общее состояние и умственное развитие.
Йод – уникальный элемент, без которого щитовидная железа не сможет работать как следует, да и выносить малыша не получится. Именно он помогает синтезировать гормоны, что вырабатывает щитовидка: тироксин (Т4) и трийодтиронин (Т3). Он способствует правильному обмену всех питательных веществ, что поступают в организм. Гормоны очень важны женщинам в обычной жизни и во время зачатия и развития плода. Они отвечают за внутриутробное развитие всех систем организма плода, включая и опорно-двигательного аппарат.
Йод - это важный элемент не только для работы щитовидки, но и для вынашивания малыша.
Именно поэтому каждая женщина должна пройти обследование у эндокринолога перед тем, как забеременеть. Если патология щитовидки обнажена уже после зачатия, нужно неукоснительно выполнять все рекомендации доктора.
Щитовидная железа во время планирования зачатия
При планировании зачатия правильная работа щитовидной железы очень важна. Ее состояние и своевременная выработка гормонов определяет успешность зачатия. От того насколько качественные гормоны вырабатывает орган зависит не только физическое, но и умственное развитие такого долгожданного малыша. Каждая женщина во время планирования беременности должна обойти врачей и убедиться, что с ее здоровьем все в порядке. Анализ крови поможет определить количество и качество гормонов щитовидной железы, а УЗИ - насколько правильно работает орган.
Во время планирования зачатия уделяют внимание уровню тиреотропного гормона, его количество должно быть не более 2,5 мкМЕ/мл. Если же уровень превышает норму, то это уже первый сигнал, который требует серьезного вмешательства специалиста. Доктор назначит лечение, чтобы привести в норму выработку гормона, чаще всего терапия связана с диетическим питанием, рекомендуется употреблять продуты, богатые на йод. Когда анализы будут в норме, можно планировать беременность.
Какие патологии могут пагубно отразиться на вынашивании малыша?
Щитовидная железа и беременность связаны между собой, все заболевания органа могут пагубно сказаться не только на самом зачатии, но и на вынашивании малыша. Какая из патологий больше всего влияет на беременность? Какие ? Патологии могут быть разного характера:
- Врожденные заболевания: недоразвитая щитовидная железа, отсутствие органа и неправильное расположение.
- Эндемический и спорадический зоб - патология проявляется из-за низкого уровня йода в организме.
- Тиреоидиты - воспалительные процессы в органе.
- Гипотиреоз - эта болезнь связана с понижением функции органа.
- Травмы и новообразования.
 Женщинам, перед тем как зачать малыша необходимо пройти обследование.
Женщинам, перед тем как зачать малыша необходимо пройти обследование. Если женщина до зачатия не имела проблем со здоровьем, то во время беременности патологии щитовидки ее не будут беспокоить. Единственное, что может произойти - это ее небольшое увеличение, но такое состояние органа считается нормой при вынашивании малыша инее должно вызвать тревоги у будущей мамы. При любых опасениях нужно проконсультироваться с эндокринологом.
Щитовидка увеличена при вынашивании малыша
Увеличение органа при беременности - это норма. Орган становится больше за счет того, что начинает работать быстрее, ведь при беременности все органы женщины должны работать за двоих и как следствие гормонов вырабатывается больше. Это актуально для тех женщин, которые имели патологии щитовидки до зачатия, но заболевания могут появляться уже после того, как женщина зачала, и вызывать увеличение органа. В их числе:
- Гипотиреоз. Он появляется из-за сбоев в иммунитете и узнает о нем женщина, только когда патология переходит в хроническую форму. Определить патологию сложно, так как симптоматика очень похожа на признаки беременности. Именно поэтому если есть подозрение именно на эту болезнь, то рекомендуют пройти лабораторное исследование, и по нему определяют количество гормонов.
- Тиреотоксикоз. Эта патология проявляется из-за повышенной активности органа, а это в свою очередь приводит к тому, что происходит увеличение щитовидки. У беременных данная патология - это редкость. Главный симптом заболевания - сильнейшая рвота и увеличение глазных яблок. Если женщина зачала малыша и у нее уже была эта патология, то появляется высокий риск не только для младенца, но и для самой пациентки.
Как проявляет себя увеличенная щитовидка при беременности?
Увеличение органа во время беременности считается нормой. При этом никакого дискомфорта женщина не испытывает. Каждая женщина может самостоятельно определить, что щитовидная железа увеличилась:
- ощущение, что в горле першит, ;
- увеличенный орган видно, шея утолстилась, боль при глотании, появляется отдышка;
- контуры шеи изменяются и при глотании можно заметить доли щитовидки;
- при сильном увеличении пропадает голос, есть сложности с нормальным дыханием и глотанием.
 Если патология проявилась после зачатия, то необходим строгий контроль за развитием плода.
Если патология проявилась после зачатия, то необходим строгий контроль за развитием плода. Если появились такие симптомы, пациентке нужно срочно обратиться за помощью к специалисту, который проведет тщательное обследование и поставит точный диагноз. После этого доктор назначает лечебную терапию, которая позволит убрать все симптомы и даст возможность женщине выносить здорового малыша без вреда для своего здоровья.
Лечебная терапия
Беременным пациенткам при лечении щитовидки рекомендуют комплексную терапию, направленную на устранение всех симптомов, боли и дискомфорта. При вынашивании малыша, терапия будет заключаться в приеме гормональных средств и препаратов, в составе которых присутствует большая концентрация йода. Это позволит малышу развиваться в соответствии со сроком.
В короткие сроки и главное эффективно вылечить щитовидную железу поможет «Монастырский чай» . Это средство содержит в своем составе только натуральные компоненты, которые комплексно воздействуют на очаг болезни, прекрасно снимают воспаление и нормализуют выработку жизненно необходимых гормонов. Вследствие чего все обменные процессы в организме будут работать правильно. Благодаря уникальному составу «Монастырского чая» он полностью безопасен для здоровья и очень приятен на вкус.
В самый важный момент жизни каждой женщины терапия зависит от тяжести течения болезни и ее влияния на плод. При выявлении опухоли доброкачественного характера назначают йодотерапию. При злокачественной опухоли прием гормональных средств на плод никак не влияют. Терапия назначается доктором, проводится под его строгим наблюдением.
Щитовидка и беременность имеют тесную связь между собой, поэтому если появились первые неприятные ощущения, лучше пройти обследование и выяснить насколько заболевание может навредить будущему малышу. Без квалифицированной помощи эндокринолога и регулярных осмотров женщина с серьезными поражениями щитовидки может не выносить малыша или же родить ребенка серьезными нарушениями нервной системы или с отсталым умственным развитием.
Щитовидная железа относится к секреторным органам. Она расположена в области шеи, спереди. Формой похожа на бабочку. В ее составе имеются две доли. Клетки щитовидной железы вырабатывают гормоны, жизненно важные для обмена веществ в организме: тироксин (Т4) и трийодтиронин (Т3). Во время вынашивания ребенка наступает перестройка гормонального фона женского тела. Щитовидная железа в это время трудится с двойным усилием.
Роль щитовидной железы при беременности
 Гормоны, которые вырабатывает щитовидка, - тиреоидные - содержат в себе микроэлемент йод. Он жизненно важен для здорового внутриутробного развития всех органов и систем будущего малыша. Особая потребность в йоде наблюдается при развитии нервной системы и головного мозга плода. Поэтому щитовидная железа во время беременности
испытывает двойную нагрузку, ведь необходимо обеспечить потребности матери и формирующегося ребенка. Учеными было определено, что в первые недели беременности в кровь выбрасывается почти на 30-40% тиреоидных гормонов больше, чем обычно.
Гормоны, которые вырабатывает щитовидка, - тиреоидные - содержат в себе микроэлемент йод. Он жизненно важен для здорового внутриутробного развития всех органов и систем будущего малыша. Особая потребность в йоде наблюдается при развитии нервной системы и головного мозга плода. Поэтому щитовидная железа во время беременности
испытывает двойную нагрузку, ведь необходимо обеспечить потребности матери и формирующегося ребенка. Учеными было определено, что в первые недели беременности в кровь выбрасывается почти на 30-40% тиреоидных гормонов больше, чем обычно.
Из-за возросшей выработки гормонов щитовидка во время беременности немного увеличивается в размере. Известен любопытный факт из истории Древнего Египта: в те времена замужние дамы носили на шее тончайшую ниточку из шелка, и когда она разрывалась, это считали признаком беременности.
Щитовидная железа закладывается у плода на 4-5 неделе эмбрионального развития, а после 12-й недели железа может уже накапливать йод и синтезировать гормоны. Уже к 16-17 неделе щитовидка окончательно сформирована и с этого срока начинает работать.
Из вышесказанного можно сделать вывод, что:
- Во время беременности очень важно обеспечить поступление в организм женщины йода в нужном количестве для здоровья ее самой и будущего ребенка. Поэтому нужно принимать назначенные врачом препараты йода, так как продукты питания не всегда могут в должной мере обеспечить возросшие потребности в этом микроэлементе.
- У определенного числа беременных происходит излишнее усиление работы щитовидки. Это состояние называется у врачей тиреотоксикозом беременных.
Возможные нарушения функции щитовидной железы
- Гормоны щитовидной железы при беременности могут находится в одном из состояний:
- эутиреоз - нормальное количество гормонов щитовижной железы;
- гипотиреоз - недостаточное количество;
- гипертиреоз - избыточное количество.
Гипотиреоз
Это нездоровая работа щитовидной железы, когда она производит мало тиреоидных гормонов. Очень часто подобное состояние приводит к . При сочетании гипотиреоза с периодом вынашивания малыша возрастает риск врожденных патологий и внутриутробной гибели плода. На поздних сроках может возникнуть серьезное осложнение - эклампсия беременных. Также дефицит йода во время беременности может негативно повлиять на умственные способности ребенка.
Поэтому обязательно будущую маму с гипотиреозом ведет дополнительно еще врач-эндокринолог, который назначит адекватное лечение левотироксином (препараты Эутирокс, L-Тироксин) для коррекции и предотвращения неисправимых и опасных для жизни ребенка последствий гипотиреоза.
Поэтому, планируя беременность, нужно внимательно отнестись к своему здоровью, в особенности, если вы замечали такие признаки:
- постоянную слабость, высокую утомляемость и сонливость;
- подавленное настроение и рассеянность, невозможность концентрации внимания;
- выпадение и ломкость волос, сухость и шелушение кожи;
- понижение привычного артериального давления;
- запоры;
- нерегулярность месячных, трудности с зачатием.
Меры профилактики и лечение гипотиреоза
 Перед тем, как начать пробовать зачать малыша, женщине кроме стандартного обследования желательно еще сдать анализ крови для определения уровня тиреоидных гормонов. В случае понижения уровня гормона Т4 эндокринолог должен выписать лечение препаратами L-тироксина для компенсации этого состояния. Остальным девушкам с нормальной работой эндокринных органов полезно для профилактики каждый день , например, Йодомарин 200 или Йодбаланс. Эти препараты принимаются строго по назначению доктора. Также важно полноценно питаться, потреблять продукты, насыщенные йодом, к таким относятся:
Перед тем, как начать пробовать зачать малыша, женщине кроме стандартного обследования желательно еще сдать анализ крови для определения уровня тиреоидных гормонов. В случае понижения уровня гормона Т4 эндокринолог должен выписать лечение препаратами L-тироксина для компенсации этого состояния. Остальным девушкам с нормальной работой эндокринных органов полезно для профилактики каждый день , например, Йодомарин 200 или Йодбаланс. Эти препараты принимаются строго по назначению доктора. Также важно полноценно питаться, потреблять продукты, насыщенные йодом, к таким относятся:
- почти все сорта морской рыбы,
- йодированная соль,
- салаты из морской капусты.
Гипертиреоз
Гипертиреоз (тиреотоксикоз) - состояние, когда по каким-либо причинам происходит излишне высокая активность щитовидной железы. Это сопровождается частым сердцебиением (тахикардией), утомляемостью и вспыльчивостью, потливостью и дрожанием рук, плохим аппетитом и ночным сном, небольшой температурой около 37 градусов. При гипертиреозе отмечается высокий риск выкидыша на раннем сроке, так как избыток тиреоидных гормонов может плохо повлиять на имплантацию эмбриона в эндометрий и развитие зародыша. Также часто встречается , в сочетании с тиреотоксикозом он плохо лечится и протекает намного тяжелее. Реже возникают поздние токсикозы, проявляющиеся в основном высоким давлением. А после родов могут возникать кровотечения.
Влияние тиреотоксикоза во время беременности на ребенка
У новорожденных малышей наблюдается сухость и отечность кожных покровов, постоянно открытый ротик с утолщенным языком, видимое снижение тонуса мышц и вялые рефлексы. Часто таких деток беспокоят запоры. Практически всем новорожденным показано лечение для восстановления физиологичного баланса гормонов в их маленьком организме.
Лечение гипертиреоза
В легких случаях гипертиреоз является транзиторным, не требующим лечения, он проходит самостоятельно к 16-ой неделе. Но когда гипертиреоз выраженный и сопровождается перечисленными ранее симптомами, тогда необходимо лечение. Обычно врач назначает противощитовидные (тиреостатические) лекарственные препараты в маленькой дозировке, например метимазол. Благодаря низкой дозе, такое лечение не оказывает негативного влияния на развитие плода, поскольку лекарство практически не проникает сквозь плацентарный барьер, либо проникает в минимальном количестве.
Щитовидная железа сильно влияет на возможность женщины зачать, от нормальной работы железы зависит и благополучное развитие ребеночка. Поэтому должна осуществляться профилактика состояний гипо- и гипертиреоза, а при развитии болезни нужно добросовестное лечение.